Mastitis non-puerperalis
Inhaltsverzeichnis- Allgemein
- Erläuterungen Abb 2 - Herdbefund
- Periduktale Mastitis
- Cellulitis
- Seltene Mastitisformen
- Nach Mastitis - Behandlungsabschluss
Allgemein
Alle anatomischen Regionen der Brust (Abb 1) können Ausgangspunkt der Entzündung sein und präsentieren sich meist als ein einheitliches klinisches Bild: Rötung, Überwärmung, Schwellung und Schmerzen mit und ohne Allgemeinsymptome wie Fieber. Der Abklärungspfad bei initialem Verdacht auf eine infektiöse Mastitis ist in Abb 2 dargestellt.
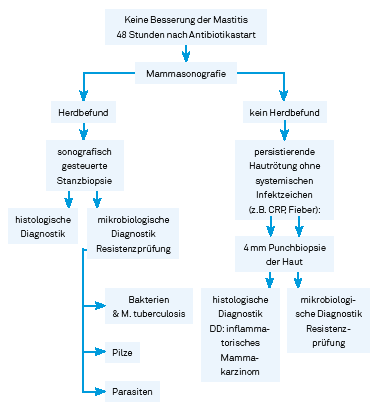
Abbildung 2
Erläuterungen Abb 2 - Herdbefund
- Herdbefund: kann solide sein oder in Form eines Abszesses/ einer Flüssigkeitskollektion
- Bei Herdbefund oder Abszesskapsel, mikrobiologische Diagnostik: 13 G Führungsnadel, 14 G Stanzbiopsienadel (Material wie Lokalanästhesie siehe SOP Brustbiopsie Sprechstundenzentrum im Obsgyn Wiki): Entnahme eines Stanzbiopsiezylinders nativ oder in wenig NaCl ad Mikrobiologie (Steriles Röhrchen), nicht in Bakteriologie-Abstrich-Röhrchen und nicht in Formalin!). Ein weiterer Zylinder kann bei suspekten, soliden Herdbefunden zur histologischen Untersuchung eingesandt werden. Über die Führungsnadel (13 G) kann im Falle einer Abszesshöhle nach Biopsie über eine Heidelberger-Verlängerung (Abb 3) mit der restlichen Lokalanästhesie und NaCl 0.9% gespült werden.
-
Das eine Ende des Schlauches an die Führungsnadel 13 G anschliessen, das andere Ende an die Spül- oder Lokalanästhesiespritze. Der Interventions-führende Arzt hält die Führung und den Ultraschall. Die Assistenz spült über den Schlauch.

Abbildung 3
Die Patientin bei Abszessspülung aufklären, dass in 48 h erneut mit Ultraschall kontrolliert wird und wiederholt gespült werden muss. KEINE OP bei Mastitis. Indikation zur OP soll nur durch Brustchirurgie gestellt werden.
Periduktale Mastitis
Hierbei handelt es sich um eine Entzündung der retroareolären Milchgänge unbekannter Ursache, wobei die meisten Patientinnen Raucherinnen sind. Eine Kombination von Nikotin-bedingter Schädigung der retroareolären Milchgänge und bakterieller Infektion scheint ursächlich für die periduktale Entzündung zu sein (90% sind Raucher!). Klinisches Zeichen ist eine periareoläre Rötung, die mit einer Schwellung und Abszessbildung assoziiert sein kann. Oftmals entleeren sich die Abszesse spontan am Areolarrand unter Ausbildung einer Fistel. Die Therapie ist primär konservativ (Antibiotika, Antiphlogistika, lokale Kühlung). Antibiotisch behandelt wird empirisch entsprechend dem erwarteten Erregerspektrum (ca. 70 % Aerobier, ca. 25 % Anaerobier) primär mit Amoxicillin-Clavulansäure, 3 x 1 g während ca. 10 - 14 Tagen. Bei Penicillinallergie oder MRSA mit Clindamycin 3 x 600 mg. Größere Abszesse ohne Fistelbildung sollen punktiert (wenn nötig wiederholt) und nicht operativ saniert werden (s. Erläuterungen Herdbefund); in Kombination mit einer antibiotischen Therapie gemäß Antibiogramm. Ein Rauchstopp ist empfohlen. Bei Chronifizierung kann im nicht-entzündlichen Zustand operativ vorgegangen werden. Der Eingriff sollte durch ausgebildete Brustchirurgen vorgenommen werden. Eine periareoläre Inzision unter Ausschneidung der Fistel und die retroareoläre Exzision der erkrankten Milchgänge mit Primärverschluss führen zum besten kosmetischen Ergebnis (Abb 4).

Abbildung 4 Periductale mastitis
Cellulitis
Hierbei handelt es sich um eine rein in der Cutis befindliche Entzündung (wie Erysipel). Klinisches Zeichen ist eine Rötung und gegebenenfalls Verdickung der Cutis ohne intramammären Befund.
Antibiotisch behandelt wird empirisch entsprechend dem erwarteten Erregerspektrum; meistens Aerobier (Staph aureus, epidermidis etc), selten Anaerobier, CAVE: nekrotisierender Weichteilinfekt analog zur nekrotisierenden Fasziitis, Kreislaufsymptome, Sepsis!
Antibiotika der Wahl: primär mit Amoxicillin-Clavulansäure, 3 x 1 g während ca. 10 - 14 Tagen. Bei Penicillinallergie oder MRSA mit Clindamycin 3 x 600 mg. Risikofaktoren ist zB ein Status nach Radiotherapie, chronisches Brustödem, Verletzungen der Cutis (Kratzverletzung) oder Diabetes mellitus. Bessert die Rötung nach 48 h unter Antibiose nicht, soll eine 4 mm Punch-Biopie entnommen werden zum Ausschluss eines inflammatorischen Mammakarzinoms (Abb 5).

Abbildung 5 Cellulitis
Seltene Mastitisformen
Bei Nichtbesserung der Symptomatik und Ausschluss eines Malignoms Hinzuziehen der Senologie zur weiterführenden Diagnostik seltener Mastitisformen.
- Idiopathische Granulomatöse Mastitis (IGM)
- Tuberkulöse Mastitis
- Sarkoidose mit Brustbeteiligung
- IgG4-assoziierte Erkrankung
- Granulomatose mit Polyangiitis (Wegener Granulomatose)
- Diabetische Mastopathie
Nach Mastitis - Behandlungsabschluss
Bei Malignomverdacht kann eine weiterführende Bildgebung (MG, MRI) nach Rücksprache mit dem Senologieteam direkt erfolgen. Bei infektiösen Mastitiden sollte nach Ausheilung (6 Wochen post Entzündung) eine Mammabildgebung, je nach Alter mit MG oder US, selten mit MRI veranlasst werden.
Autor: D. Vorburger
KSW-Version: 1.0, 11/2024
